- Contraccezione
Contraccezione: pillola, anello vaginale, cerotto, spirale medicata e al rame
La contraccezione (controllo delle nascite) serve a prevenire la gravidanza. I metodi contraccettivi possono essere temporanei (per esempio, pillole anticoncezionali o un dispositivo intrauterino) o permanenti (per evitare la gravidanza permanentemente, per esempio la vasectomia o la legatura delle tube). L’aborto è un intervento che interrompe la gravidanza. Viene utilizzato per terminare una gravidanza indesiderata, in caso di mancato uso di contraccezione o del fallimento del metodo contraccettivo.
Esistono molti metodi contraccettivi. Nessun metodo è completamente efficace, ma alcuni sono più affidabili di altri. Spesso l’efficacia dipende da quale metodo viene utilizzato e da quanto ci si attiene alle istruzioni. Pertanto, l’efficacia di un metodo contraccettivo può essere descritta in due modi:
- L’efficacia nel prevenire la gravidanza quando viene utilizzato dalla maggior parte delle persone (uso tipico)
- L’efficacia nel prevenire la gravidanza quando le istruzioni per l’uso vengono seguite esattamente (uso perfetto)
Ad esempio, i contraccettivi orali (pillola anticoncezionale) sono molto efficaci se assunti ogni giorno (uso perfetto). Dimenticare di assumere alcune pillole (uso tipico) ne riduce tuttavia l’efficacia. Per contro, i dispositivi intrauterini, una volta inseriti, non richiedono altro finché non devono essere sostituiti. Pertanto, uso tipico e uso perfetto coincidono. Le persone tendono a seguire meglio le istruzioni quando acquisiscono familiarità con il metodo, di conseguenza la differenza fra efficacia dell’uso perfetto ed efficacia dell’uso tipico spesso si riduce con il passare del tempo.
Oltre al proprio grado di efficacia, ciascun metodo contraccettivo presenta vantaggi e svantaggi. La scelta del metodo dipende dalle preferenze, dal grado di affidabilità richiesto e da considerazioni mediche.
Se la contraccezione non ha successo, la contraccezione d’emergenza può aiutare a evitare una gravidanza indesiderata. La contraccezione d’emergenza non deve essere utilizzata come forma abituale di contraccezione.
Riepilogo metodi contraccettivi
- Pillola estroprogestinica, pillo progestinica
- Anello vaginale
- Sprirale medicata al Levonorgestrel
- Spirale al rame
- Dispositivo sottocutaneo al progesterone
- Cerotto trans-dermico
- Sterilizzazione tubarica.
Gli ormoni contraccettivi possono essere
- Assunti per via orale (contraccettivi orali)
- Inseriti nella vagina (anelli vaginali)
- Applicati alla pelle (cerotti)
- Impiantati sottocute
- Iniettati nel muscolo
I metodi ormonali utilizzati per evitare il concepimento comprendono la somministrazione di estrogeni e progestinici (farmaci simili all’ormone progesterone). Gli estrogeni e i progestinici sono i principali ormoni coinvolti nel ciclo mestruale. I metodi ormonali impediscono la gravidanza bloccando soprattutto il rilascio degli ovuli dalle ovaie o mantenendo il muco nella cervice tanto spesso da impedire il passaggio degli spermatozoi nell’utero. Pertanto, i metodi ormonali impediscono la fecondazione dell’ovulo.
Tutti i metodi ormonali possono avere effetti collaterali e limitazioni d’uso simili.
I contraccettivi orali, conosciuti comunemente come pillole anticoncezionali o semplicemente “pillola”, contengono ormoni, o una combinazione di un progestinico con estrogeni oppure solo un progestinico.
Pillole anticoncezionali
Le pillole combinate (compresse che contengono sia estrogeni sia progestinici) di solito vanno assunte una volta al giorno per 21-24 giorni, sospese per 4-7 giorni (durante i quali si verifica la mestruazione) e quindi nuovamente ricominciate. È possibile che nella confezione siano incluse pillole inerti (placebo) per i giorni di sospensione, per mantenere l’abitudine di assumere una pillola ogni giorno. La compressa inerte può contenere ferro e acido folico. Il ferro ha lo scopo di prevenire o curare un’eventuale carenza a causa della perdita mensile di sangue con le mestruazioni, mentre l’acido folico serve a sopperire l’eventuale deficit di questa vitamina in caso di gravidanza. La carenza di acido folico durante la gravidanza aumenta il rischio di difetti genetici come la spina bifida.
Altri contraccettivi combinati hanno schemi diversi. Un tipo viene assunto ogni giorno per 12 settimane e sospeso per 1 settimana, il ciclo mestruale si verifica quindi solo 4 volte l’anno. Un altro tipo prevede l’assunzione di una compressa attiva ogni giorno. Con questo tipo non c’è un sanguinamento previsto (assenza di mestruazioni) ma è più probabile un sanguinamento irregolare.
Lo 0,3% circa delle donne che assumono pillole combinate secondo le istruzioni ha una gravidanza durante il primo anno di impiego. Tuttavia, le possibilità di gravidanza aumentano notevolmente se la donna salta una pillola, soprattutto le prime del ciclo mensile. Con l’uso tipico (il modo di utilizzo della maggior parte delle persone), circa il 9% delle donne ha una gravidanza durante il primo anno di utilizzo.
La dose di estrogeni nelle pillole combinate varia. Nelle compresse combinate, la dose di estrogeni varia tra 10 e 35 microgrammi. Le donne sane non fumatrici possono assumere compresse combinate a basso dosaggio fino alla menopausa.
In caso di mancata assunzione di una compressa combinata un giorno, si devono assumere due compresse il giorno successivo. Se ci si dimentica di assumere la compressa per 2 giorni, si deve riprendere l’assunzione di una pillola ogni giorno e si deve utilizzare un metodo contraccettivo aggiuntivo per i successivi 7 giorni. Se ci si dimentica di assumere una compressa per 2 giorni e ci sono stati rapporti non protetti nei 5 giorni precedenti tali 2 giorni, si può valutare la contraccezione d’emergenza.
Le pillole a base di soli progestinici si assumono ogni giorno alla stessa ora per tutto il mese. Spesso causano sanguinamenti irregolari. I tassi di gravidanza con queste compresse e con le pillole combinate sono simili. Le pillole a base di soli progestinici sono prescritte solitamente in caso di rischio legato alla terapia a base di estrogeni. Ad esempio, possono essere usate da donne che soffrono di emicrania con aura (sintomi che precedono il mal di testa), ipertensione arteriosa o diabete grave (vedere Condizioni che precludono l’uso dei contraccettivi orali combinati). Se trascorrono più di 27 ore tra due compresse, è necessario utilizzare un metodo contraccettivo aggiuntivo per i successivi 7 giorni oltre all‘assunzione del contraccettivo a base di solo progestinico ogni giorno.
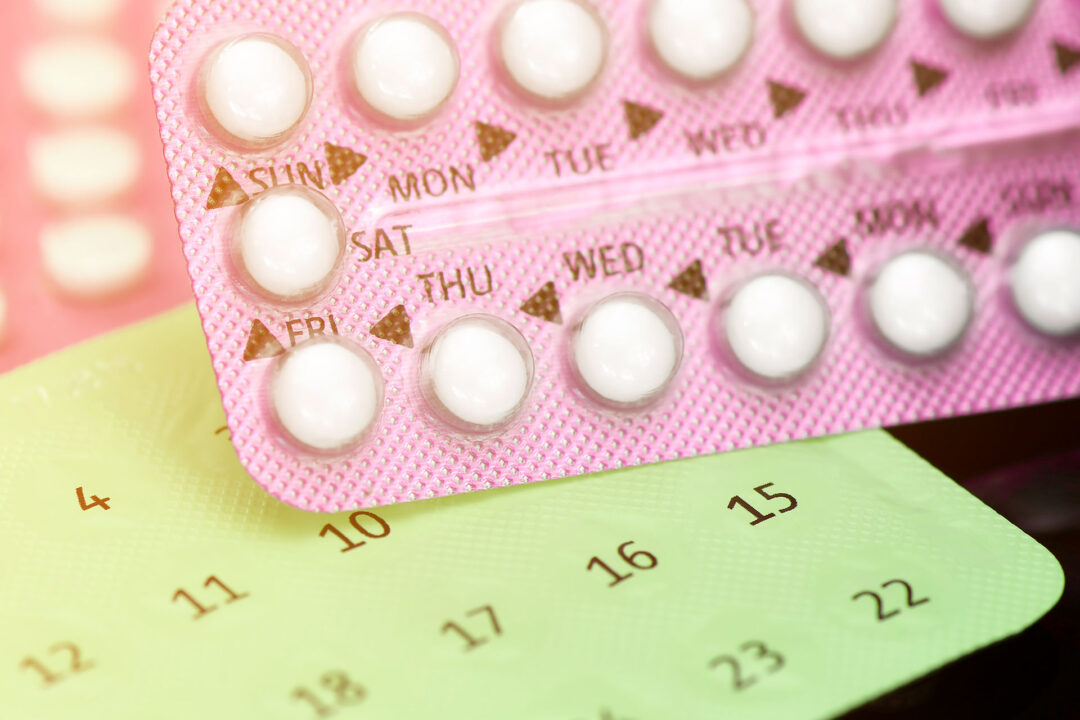
Inizio dell’assunzione dei contraccettivi orali
Prima di iniziare ad assumere contraccettivi orali, è opportuno consultare un medico, il quale si informa sull’anamnesi medica, sociale e familiare della donna al fine di stabilire se eventuali problemi di salute possano rendere rischioso l’uso di tali contraccettivi e misura la pressione sanguigna. Se è alta, i contraccettivi orali di combinazione (estrogeni più un progestinico) sono controindicati. Si esegue un test di gravidanza per escludere questa possibilità e spesso anche un esame obiettivo, benché non necessario prima dell’inizio dell’assunzione di contraccettivi orali. Tre mesi dopo l’inizio dell’assunzione dei contraccettivi orali, occorre sottoporsi a un nuovo esame per verificare che la pressione sanguigna non abbia subito alterazioni. In tal caso, l’esame va ripetuto una volta l’anno. I contraccettivi orali possono essere prescritti per periodi di 13 mesi alla volta.
L’assunzione dei contraccettivi orali può avvenire in qualsiasi giorno del mese. Tuttavia, se l’assunzione inizia più di 5 giorni dopo il primo giorno del ciclo mestruale, si deve utilizzare un metodo contraccettivo aggiuntivo per i successivi 7 giorni oltre all‘assunzione del contraccettivo orale.
Il momento in cui le donne possono iniziare ad assumere contraccettivi orali combinati dopo la gravidanza varia:
- Dopo un aborto spontaneo o volontario nel 1º trimestre di gravidanza: Iniziare immediatamente
- Dopo un aborto spontaneo, un parto o un aborto volontario durante il 2º trimestre: Iniziare entro 1 settimana in assenza di altri fattori di rischio per lo sviluppo di trombi (come fumo, diabete o ipertensione arteriosa)
- In caso di parto dopo 28 settimane: Attendere 21 giorni (attendere 42 giorni se la donna allatta al seno o presenta fattori di rischio di trombi, compreso il parto cesareo)
Le donne che presentano fattori di rischio di trombosi devono attendere perché la formazione di trombi è più probabile durante la gravidanza e dopo il parto. Anche l’assunzione di contraccettivi orali combinati aumenta la probabilità di formazione di coaguli.
I contraccettivi orali a base di soli progestinici possono essere assunti subito dopo il parto.
Nella maggior parte delle donne che hanno partorito recentemente e allattano esclusivamente al seno e che non hanno avuto una mestruazione, la gravidanza è improbabile per 6 mesi dopo il parto, anche senza usare alcuna contraccezione. Tuttavia, generalmente viene raccomandato di iniziare a utilizzare un contraccettivo entro 3 mesi dopo il parto.
Le donne che soffrono di coronaropatia o di diabete o che presentano fattori di rischio per tali patologie (ad esempio un familiare stretto con il disturbo), di solito vengono sottoposte ad analisi del sangue per misurare i livelli di colesterolo, altri grassi (lipidi) e zucchero (glucosio) prima della prescrizione di un contraccettivo combinato. Anche in caso di livelli normali, possono essere prescritti contraccettivi di combinazione a basso dosaggio di estrogeni. Tuttavia, verranno ripetuti periodicamente gli esami del sangue per controllare i livelli di lipidi e zuccheri. In genere le donne affette da diabete possono assumere contraccettivi orali di combinazione a meno che non siano stati intaccati i vasi sanguigni o il diabete duri da oltre 20 anni.
Se le donne hanno avuto un disturbo epatico, i medici eseguono degli esami per valutare la funzionalità epatica. Se i risultati sono normali, le donne possono assumere contraccettivi orali.
Prima di intraprendere la terapia con i contraccettivi orali, si devono discutere con il medico i vantaggi e gli svantaggi in base alla condizione della donna.
Vantaggi
Il principale vantaggio dei contraccettivi orali (pillola anticoncezionale) consiste nell’affidabilità e continuità dell’azione contraccettiva, purché le pillole vengano assunte come da istruzioni.
Inoltre, l’assunzione di contraccettivi orali riduce la comparsa di:
- Crampi mestruali
- Disturbo disforico premestruale (la forma grave di sindrome premestruale)
- Il sanguinamento uterino anomalo a causa di disfunzione ovulatoria (sanguinamento anomalo dovuto ad alterazioni del normale controllo ormonale delle mestruazioni)
- Anemia da carenza di ferro
- Patologie mammarie non cancerose (benigne)
- Cisti ovariche
- Infezioni delle tube di Falloppio
- Tumore dell’utero (tumore dell’endometrio)
- Tumore ovarico
Il rischio di sviluppare un tumore dell’utero e delle ovaie è ridotto per almeno 20 anni dopo la sospensione dei contraccettivi. I contraccettivi orali riducono il rischio di tumore dell’utero del 60% dopo almeno 10 anni di utilizzo e il rischio di tumore ovarico di circa il 50% dopo 5 anni e dell’80% dopo 10 anni o più di utilizzo.
I contraccettivi orali assunti precocemente durante una gravidanza non danneggiano il feto. Tuttavia, debbono essere sospesi non appena accertata la gravidanza. I contraccettivi orali non hanno effetti a lungo termine sulla fertilità, anche se è possibile che il rilascio dell’ovulo (l’ovulazione) non avvenga per alcuni mesi dopo la sospensione della terapia.
Svantaggi
Gli svantaggi dei contraccettivi orali (pillola anticoncezionale) possono includere effetti collaterali fastidiosi.
I sanguinamenti intermestruali sono frequenti nei primi mesi di utilizzo dei contraccettivi orali, specie se ci si dimentica di assumere una compressa, ma, di solito, cessano con l’adattamento dell’organismo agli ormoni. Il sanguinamento intermestruale è il sanguinamento che si verifica tra i cicli, quando le donne assumono la pillola attiva. Se il sanguinamento intermestruale persiste, i medici possono aumentare la dose di estrogeni.
Alcuni effetti collaterali sono correlati agli estrogeni contenuti nella compressa, fra cui nausea, distensione gassosa addominale, ritenzione di liquidi, aumento della pressione sanguigna, tensione mammaria, emicrania. Altri, come acne e variazioni dell’appetito e dell’umore, sono principalmente legati al tipo o alla dose di progestinico. Alcune donne che assumono contraccettivi orali aumentano di 1,5-2,5 kg a causa della ritenzione di liquidi o dell’aumento dell’appetito. Molti di questi effetti collaterali sono rari con le pillole a basso dosaggio.
I contraccettivi orali possono causare anche vomito, cefalea, depressione e disturbi del sonno.
In alcune donne determinano la comparsa di macchie scure (melasma) sul volto, simili a quelle che possono manifestarsi durante la gravidanza. L’esposizione al sole rende queste macchie ancora più scure. Se si sviluppano macchie scure, i medici di solito interrompono l’uso dei contraccettivi orali. Le macchie spariscono lentamente dopo la sospensione.
I contraccettivi orali aumentano il rischio di sviluppare alcune patologie.
Il rischio di sviluppare trombi venosi delle donne che assumono contraccettivi orali combinati può essere da 2 a 4 volte maggiore rispetto a prima di aver iniziato l’assunzione dei contraccettivi orali. Se le donne hanno un disturbo che causa la formazione di trombi o hanno familiari che hanno avuto trombi, sono necessarie ulteriori valutazioni. È possibile che queste donne non possano assumere contraccettivi orali contenenti estrogeni. Se una donna che assume contraccettivi orali sviluppa gonfiore di una gamba, dolore toracico o respiro affannoso, deve consultare immediatamente un medico. Se i medici sospettano che una donna che assume contraccettivi orali abbia una trombosi venosa profonda (un coagulo di sangue, di solito nella gamba) o un’ embolia polmonare (un coagulo di sangue nei polmoni), i contraccettivi orali vengono sospesi immediatamente e vengono eseguiti degli esami allo scopo di confermare o escludere la diagnosi.
Gli interventi chirurgici aumentano il rischio di trombi, pertanto le donne devono interrompere l’assunzione dei contraccettivi orali prima di un intervento chirurgico. Dovrebbero chiedere al medico quando interrompere e ricominciare ad assumere le pillole anticoncezionali. Anche il movimento limitato (immobilità) dovuto a una lesione o a un viaggio aumenta il rischio di trombi. Pertanto, se i movimenti della donna sono limitati, potrebbe dover cercare di muoversi il più possibile o adottare altre misure per prevenire lo sviluppo di trombi. Ad esempio, le donne possono sollevare le gambe, flettere ed estendere le caviglie circa 10 volte ogni 30 minuti e/o camminare e fare stretching ogni 2 ore durante i viaggi.
Le donne che ricorrono alla contraccezione orale per oltre 5 anni presentano una probabilità leggermente maggiore di sviluppare il tumore della cervice. Tuttavia, dopo dieci anni dalla sospensione il rischio diminuisce al livello precedente all’uso dei contraccettivi orali. Inoltre, non è chiaro se il maggiore rischio dipenda dai contraccettivi orali. Le donne che assumono contraccettivi orali devono sottoporsi al test di Papanicolau (Pap test) come indicato dal medico. Questo esame consente di scoprire precocemente eventuali alterazioni precancerose della cervice prima di una loro evoluzione maligna.
Le donne che in una precedente gravidanza hanno sviluppato ittero a causa del movimento ridotto o lento della bile attraverso i dotti biliari (colestasi) possono presentare lo stesso problema durante l’assunzione di contraccettivi orali, tuttavia possono continuare ad assumerli purché si sottopongano a visite regolari ed esami del sangue per tenere sotto controllo il problema. Tuttavia, se avevano già provocato l’ittero in passato, i contraccettivi orali non dovrebbero essere assunti.
La probabilità di formazione di calcoli biliari non aumenta nelle donne che assumono contraccettivi orali a basso dosaggio.
Il rischio di subire un attacco cardiaco aumenta nelle donne fumatrici che hanno superato i 35 anni di età e assumono contraccettivi orali, pertanto queste donne dovrebbero evitarli.
Nelle donne con alti livelli di trigliceridi (un tipo di grassi), i contraccettivi orali possono aumentarne ulteriormente i livelli. Un livello elevato di trigliceridi può aumentare il rischio di attacco cardiaco o ictus nelle persone che presentano altri fattori di rischio per questi disturbi. I contraccettivi orali aumentano il rischio di trombi (che a loro volta contribuiscono ad aumentare le probabilità di attacchi cardiaci e ictus). Quindi è opportuno che le donne con un livello alto di trigliceridi non assumano contraccettivi orali di combinazione.
Raramente, si sviluppa un tumore epatico benigno (adenoma epatocellulare). Se questo tumore si rompe all’improvviso e sanguina nella cavità addominale, è necessario un intervento chirurgico di emergenza. Tuttavia, tale sanguinamento è raro. L’assunzione di contraccettivi orali per lungo tempo e in dosi elevate aumenta il rischio di sviluppare questo tumore. Il tumore di solito scompare dopo l’interruzione dei contraccettivi orali.
Alcuni farmaci riducono l’efficacia dei contraccettivi orali. Questi farmaci includono:
- Alcuni anticonvulsivanti (principalmente fenitoina, carbamazepina, primidone, topiramato e oxcarbazepina)
- Una certa combinazione di farmaci usati per trattare l’infezione da virus di immunodeficienza umana (HIV) (ritonavir più un altro inibitore della proteasi)
- Gli antibiotici rifampicina e rifabutina
È opportuno che le donne che assumono contraccettivi orali e devono assumere uno di tali farmaci, utilizzino anche un altro metodo contraccettivo durante la terapia farmacologica e fino al primo ciclo mestruale successivo alla sospensione di tali farmaci. Le donne non devono assumere lamotrigina (un anticonvulsivante) insieme ai contraccettivi orali, che possono ridurne l’efficacia nel controllo delle crisi.
Condizioni che precludono l’uso di contraccettivi orali combinati
Una donna non deve assumere contraccettivi orali combinati (pillole che contengono estrogeni e un progestinico) in una qualsiasi delle seguenti situazioni:
- Non devono essere assunti prima di 21 giorni dopo il parto o, in presenza di fattori di rischio di trombosi, prima di 42 giorni dopo il parto. I fattori di rischio sono l’obesità e il parto cesareo.
- Se si fumano più di 15 sigarette al giorno e si sono superati i 35 anni di età.
- Carcinoma mammario presente o pregresso.
- Epatite, cirrosi che provoca problemi (come stato confusionale) o un tumore epatico.
- Emicranie ed età superiore a 35 anni oppure emicranie con aura (sintomi che insorgono prima del mal di testa, come vedere luci frastagliate, abbaglianti o intermittenti o avvertire sensazioni insolite sulla pelle).
- Livelli molto alti di trigliceridi.
- Ipertensione non trattata o scarsamente controllata.
- Diabete da oltre 20 anni o diabete che ha danneggiato i vasi sanguigni, ad esempio negli occhi (provocando perdita della vista).
- Presenza di trombi nelle gambe (trombosi venosa profonda) o nei polmoni (embolia polmonare).
- Coronaropatia.
- Anomalie delle valvole cardiache che danno problemi.
- Danni cardiaci durante una precedente gravidanza (la cosiddetta cardiomiopatia periparto).
- Ha subito un trapianto d’organo che provoca problemi.
- Disturbi della cistifellea o ittero dovuto a colestasi (flusso di bile ridotto o lento) durante un precedente uso di contraccettivi orali.
- Lupus attivo (lupus eritematoso sistemico) o fattori di rischio per lo sviluppo di trombi correlati al lupus.
Altre considerazioni
I contraccettivi orali non causano alcun aumento, o forse un piccolo aumento, del rischio di cancro della mammella nelle donne che li assumono o che li hanno assunti negli ultimi anni.
Nelle donne sane non fumatrici, l’assunzione di pillole di combinazione contenenti estrogeni a basso dosaggio non aumenta il rischio di ictus o di attacco cardiaco.
I cerotti cutanei e gli anelli vaginali contengono estrogeni e un progestinico. Vanno utilizzati per tre settimane, quindi sospesi per una settimana durante la quale si verifica la mestruazione, Se le donne non iniziano a usare il cerotto o l’anello nei primi 5 giorni del ciclo, devono utilizzare un metodo contraccettivo aggiuntivo nei primi 7 giorni di utilizzo del cerotto o dell’anello.
I cerotti cutanei e gli anelli vaginali contraccettivi sono efficaci. Lo 0,3% circa delle donne che adottano questi metodi secondo le istruzioni ha una gravidanza durante il primo anno di impiego. Con l’uso tipico (il modo di utilizzo della maggior parte delle persone), circa il 9% ha una gravidanza durante il primo anno. L’efficacia è simile a quella dei contraccettivi orali. Il cerotto può risultare meno efficace nelle donne sovrappeso rispetto a quelle di peso inferiore.
È più probabile che le donne usino il cerotto o l’anello come indicato rispetto ai contraccettivi orali.
La comparsa di macchie di sangue o di sanguinamento intermestruale è rara quando si utilizzano il cerotto o l’anello. Il sanguinamento irregolare diventa più frequente all’aumentare della durata dell’utilizzo di contraccezione con cerotto transdermico o anello.
Cerotti per applicazione cutanea
Il cerotto cutaneo contraccettivo si applica sulla pelle mediante un adesivo e viene lasciato in sede per una settimana, quindi rimosso; in seguito, si posiziona un nuovo cerotto su una zona di cute differente. Il cerotto va sostituito una volta a settimana (lo stesso giorno) per tre settimane, seguito da una settimana di sospensione.
Cerotto anticoncezionale
Se il cerotto non viene utilizzato per più di 2 giorni, le donne devono utilizzare un metodo contraccettivo aggiuntivo per 7 giorni oltre al cerotto. Se trascorrono 2 giorni e le donne hanno avuto rapporti sessuali non protetti nei 5 giorni precedenti quei 2 giorni, si può valutare la contraccezione d’emergenza.
L’esercizio fisico nonché saune o bagni caldi non provocano il distacco dei cerotti.
Il cerotto può essere meno efficace nelle donne che pesano più di 90 kg o che hanno un indice di massa corporea (IMC) pari o superiore a 30.
La comparsa di macchie di sangue o di sanguinamento tra cicli (sanguinamento intermestruale) è rara. Il sanguinamento irregolare diventa più frequente all’aumentare della durata dell’utilizzo del cerotto.La pelle sottostante o circostante può irritarsi.
Anelli vaginali
L’anello vaginale è un piccolo dispositivo di plastica trasparente, morbido e flessibile, inserito nella vagina.
Sono disponibili due tipi di anelli:
- uno che deve essere sostituito ogni mese
- uno che deve essere sostituito solo una volta l’anno
Entrambi vengono lasciati in sede per 3 settimane, quindi non usati per 1 settimana per consentire la mestruazione.
Una donna può posizionare e rimuovere l’anello da sola. Tale dispositivo ha una misura unica e può essere posto in qualsiasi sede all’interno della vagina.
Le donne possono voler rimuovere l’anello vaginale in altri momenti e non dopo 3 settimane. Se l’anello viene rimosso per più di 3 ore, si deve utilizzare per 7 giorni un metodo contraccettivo aggiuntivo oltre all’anello.
In genere, l’anello vaginale non è avvertito dal partner durante il rapporto. Non si scioglie e non può essere spinto troppo oltre.
Effetti collaterali
Se si utilizza un cerotto o un anello per tre settimane (sostituendolo ogni settimana) seguite da una settimana di sospensione, le mestruazioni sono regolari. La comparsa di macchie di sangue o di sanguinamento tra cicli (sanguinamento intermestruale) è rara. Il sanguinamento irregolare diventa più frequente all’aumentare della durata dell’utilizzo dell’anello.
Gli effetti collaterali, gli effetti sul rischio di sviluppare disturbi e le limitazioni all’uso sono analoghi a quelli dei contraccettivi orali combinati.
Impianto contraccettivo
Un impianto contraccettivo consiste in un bastoncino di dimensioni corrispondenti contenente un progestinico. L’impianto rilascia lentamente il progestinico nel torrente ematico. Il tipo di impianto disponibile negli Stati Uniti è efficace per 3 anni e possibilmente per un massimo di 5 anni.
Solo una percentuale molto piccola (circa lo 0,05%) di donne inizia una gravidanza durante il primo anno di utilizzo.
Dopo avere anestetizzato la cute, il medico esegue una piccola incisione con uno strumento simile a un ago (trocar) per posizionare gli impianti sotto la cute nella parte interna del braccio, al di sopra del gomito. Non sono necessarie incisioni né punti. La procedura deve essere eseguita da medici con una formazione apposita.
Se la donna non ha avuto rapporti non protetti dall’ultima mestruazione, l’impianto può essere inserito in qualsiasi momento durante il ciclo mestruale. Se la donna ha avuto rapporti sessuali non protetti, deve utilizzare un’altra forma di contraccezione fino al successivo ciclo mestruale o fino all’esclusione della gravidanza in base a un test di gravidanza. Se il test è negativo, si può inserire l’impianto. L’impianto può essere inserito anche subito dopo un aborto o il parto.
Se l’impianto non viene inserito entro 5 giorni dopo l’inizio del ciclo, si deve utilizzare un metodo contraccettivo aggiuntivo per 7 giorni oltre all‘impianto.
L’effetto collaterale più comune sono ciclo mestruale irregolare o assente e cefalee. Questi effetti collaterali spingono alcune donne a richiedere la rimozione degli impianti. Poiché non si dissolvono nell’organismo, devono essere rimossi mediante un’incisione nella cute. La rimozione è più difficile dell’inserimento, per l’ispessimento del tessuto sottocutaneo che li circonda.
Subito dopo l’estrazione degli impianti, le ovaie riprendono a funzionare normalmente con ricomparsa della fertilità.
IUD
I dispositivi intrauterini (IUD) sono piccoli dispositivi flessibili di plastica a forma di T, inseriti nell’utero.
Uno IUD viene lasciato in sede per 3, 5, 7 o 10 anni, a seconda del tipo, oppure fino a quando la donna non desidera rimuoverlo. Deve essere inserito e rimosso da un medico o da altri operatori sanitari. L’inserimento richiede solo pochi minuti. L’inserimento può essere doloroso, è quindi possibile che prima dell’inserimento dello IUD venga iniettato un anestetico nella cervice. Anche l’estrazione è rapida e in genere causa un fastidio minimo.
I dispositivi IUD inibiscono la gravidanza perché:
- uccidono o immobilizzano gli spermatozoi
- impediscono agli spermatozoi di fecondare l’ovulo
- creano una reazione infiammatoria nell’utero tossica per lo sperma.
Negli Stati Uniti, circa il 12% delle donne che fanno uso di contraccezione usa uno IUD. Gli IUD sono popolari grazie ai vantaggi che presentano rispetto ai contraccettivi orali:
- sono molto efficaci
- non hanno effetti generali e sistemici (diffusi a tutto l’organismo)
- richiedono una decisione di tipo contraccettivo ogni 3, 5, 7 o 10 anni.
Negli Stati Uniti sono attualmente disponibili cinque tipi di IUD.
Quattro di essi rilasciano un progestinico (levonorgestrel), Uno è efficace per 3 anni e gli altri per almeno 5 o 7 anni. Durante tale periodo, la gravidanza si verifica solo
- nell’1,0% delle donne che usano lo IUD di 3 anni
- nello 0,9-1,4% delle donne che usano lo IUD di 5 anni
- nello 0,5% delle donne che usano lo IUD di 7 anni
Il quinto tipo, che contiene rame, è efficace per almeno 10 anni. Quando viene lasciato in sede per 12 anni, meno del 2% delle donne ha una gravidanza.
Un anno dopo la rimozione, l’80-90% delle donne che tenta di concepire ottiene una gravidanza.
Lo IUD può essere usato dalla maggior parte delle donne, comprese quelle che non hanno partorito e le adolescenti. Gli IUD non devono essere utilizzati se si è in presenza delle seguenti condizioni:
- infezione pelvica, come un’ infezione sessualmente trasmessa o malattia infiammatoria pelvica
- anomalia strutturale che distorce l’utero
- sanguinamento vaginale inspiegabile
- malattia trofoblastica gestazionale
- tumore della cervice o tumore dell’epitelio uterino (endometrio)
- gravidanza
- Nel caso degli IUD che rilasciano levonorgestrel, carcinoma mammario o allergia al farmaco
- Nel caso degli gli IUD con rame, malattia di Wilson o un’allergia al rame
Aver avuto un’infezione sessualmente trasmessa, una malattia infiammatoria pelvica o una gravidanza extrauterina (ectopica) in passato non impedisce l’uso di uno IUD.
Le convinzioni personali che proibiscono l’aborto non vietano l’uso dello IUD, in quanto questi dispositivi non impediscono il concepimento causando l’aborto di un ovulo fecondato. Tuttavia, in caso di uso come contraccezione d’emergenza dopo un rapporto non protetto, lo IUD di rame o lo IUD a rilascio di levonorgestrel può impedire all’ovulo fecondato di impiantarsi nell’utero.
Se la donna non ha avuto rapporti non protetti dall’ultima mestruazione, il dispositivo può essere inserito in qualsiasi momento durante il ciclo mestruale. In caso contrario si esegue un test di gravidanza prima di inserire il dispositivo, e si consiglia di utilizzare un altro metodo di contraccezione fino al risultato del test. Prima di inserire lo IUD è necessario escludere una gravidanza, a meno che la donna non intenda utilizzare il dispositivo quale contraccettivo d’emergenza dopo un rapporto non protetto. In questi casi un dispositivo in rame impedisce una gravidanza indesiderata. Se viene inserito entro cinque giorni da un rapporto non protetto, il dispositivo in rame è efficace pressoché al 100% come contraccettivo d’emergenza. Successivamente, se la donna lo desidera, può essere lasciato in sede quale contraccettivo a lungo termine. I dispositivi a rilascio di levonorgestrel non vengono usati in situazioni d’emergenza, quindi la gravidanza va esclusa prima di inserirli.
Prima che lo IUD venga inserito, i medici possono consigliare esami delle infezioni sessualmente trasmesse (IST) in base ai fattori di rischio della donna. Tuttavia, i medici non devono attendere i risultati dei test delle IST prima di inserire lo IUD. Se i risultati sono positivi, la IST viene trattata e il dispositivo viene lasciato in sede. Se il medico osserva una secrezione contenente pus subito prima dell’inserimento dello IUD, esso non viene impiantato. In tali casi si eseguono gli esami delle IST e viene immediatamente avviata terapia antibiotica, senza attendere i risultati dei test. Lo IUD viene quindi impiantato al termine del trattamento dell’infezione.
Prima dell’impianto può essere iniettato un anestetico nella cervice per ridurre il dolore durante l’inserimento.
Gli IUD possono essere inseriti immediatamente dopo un aborto, spontaneo o voluto, avvenuto nel 1° o 2° trimestre e subito dopo l’espulsione della placenta dopo un parto cesareo.
Al momento dell’inserimento, l’utero viene leggermente contaminato dai batteri, ma è raro che si verifichi un’infezione. Le stringhe attaccate ai dispositivi non consentono l’accesso ai batteri. Il dispositivo aumenta il rischio di infezione pelvica solo nel primo mese dopo l’applicazione. L’eventuale infezione va trattata con antibiotici. Lo IUD può essere lasciato in sede, purché l’infezione non persista dopo il trattamento.
Dopo l’inserimento dello IUD non è necessaria una visita di controllo di routine. Tuttavia, le donne devono consultare il medico in caso di problemi come dolore, sanguinamento abbondante, secrezioni vaginali anomale o febbre, se lo IUD viene espulso o se non sono soddisfatte dello IUD.
Possibili problemi
Il sanguinamento e il dolore sono i principali motivi che inducono a richiedere la rimozione di un dispositivo intrauterino e sono responsabili di oltre la metà di tutte le rimozioni eseguite prima del termine. Il dispositivo in rame aumenta la quantità di sanguinamento mestruale e può causare crampi, spesso alleviati con FANS. Gli IUD a rilascio di levonorgestrel causano sanguinamento irregolare nei primi mesi dopo l’inserimento. Dopo 1 anno, tuttavia, il sanguinamento mestruale si arresta completamente nel 20% delle donne.
Di norma gli IUD vengono espulsi da meno del 5% delle donne nel primo anno dopo l’inserimento, spesso nelle prime settimane, Talvolta la donna non si accorge dell’espulsione. In genere, fili di plastica fissati al dispositivo intrauterino consentono alla donna di controllare saltuariamente, soprattutto dopo un ciclo mestruale, che sia ancora in sede. Tuttavia, normalmente l’espulsione o una posizione errata dello IUD comportano sanguinamento o dolore. Se viene impiantato un nuovo dispositivo dopo l’espulsione del primo, di solito resta in sede. Se i medici sospettano che il dispositivo sia stato espulso, le donne devono utilizzare un’altra forma di contraccezione fino a quando il problema si risolve.
Raramente, durante l’impianto, l’utero viene lacerato (perforato). Spesso la perforazione è asintomatica e viene scoperta quando una donna non riesce a trovare i fili di plastica e l’ecografia o una radiografia mostrano che lo IUD è situato fuori dall’utero. In caso di perforazione dell’utero e di passaggio nella cavità addominale, lo IUD deve essere asportato chirurgicamente, talvolta mediante laparoscopia, per evitare lesioni e cicatrici nell’intestino.
In caso di concepimento con IUD in sede, aumentano le probabilità di una gravidanza ectopica. Ciononostante, tale rischio è notevolmente inferiore per le donne che utilizzano un dispositivo intrauterino rispetto alle donne che non usano alcun metodo contraccettivo, in quanto il primo previene efficacemente le gravidanze.
Possibili benefici
Oltre a offrire un sistema anticoncezionale efficace, tutti i tipi di IUD riducono il rischio di tumore dell’utero (endometriale) e di tumore ovarico.
Lo IUD a rilascio di levonorgestrel quinquennale è anche un trattamento efficace per le donne che hanno cicli mestruali abbondanti.
Gli IUD di rame possono fornire efficace contraccezione per le donne che non possono utilizzare metodi ormonali.
